Je úprava hladiny LDL-cholesterolu prínosná aj vo vyššom veku – čo hovoria klinické štúdie?
Odborná redakcia KARDIO News
Otázka, či existuje veková hranica, za ktorou už znižovanie LDL-cholesterolu nemá klinický význam, zamestnáva odborníkov dlhý čas. Staršie štúdie uvádzali, že u jedincov vo veku ≥ 70 rokov nie je zvýšený LDL-cholesterol spojený so zvýšeným rizikom infarktu myokardu (IM) a aterosklerotických kardiovaskulárnych ochorení (AKVO). Ide o staršie štúdie z dôb, keď prevencia a liečba kardiovaskulárnych ochorení nedosahovala dnešné štandardy. Navyše štandardizovaná incidencia infarktu myokardu vzhľadom na vek bola posunutá smerom k mladším vekovým skupinám, preto seniori neboli vždy dostatočne zastúpení v analýzach. Taktiež doba dožitia sa za posledných 30 rokov významne predĺžila (Mortensen & Nordestgaard, 2020).

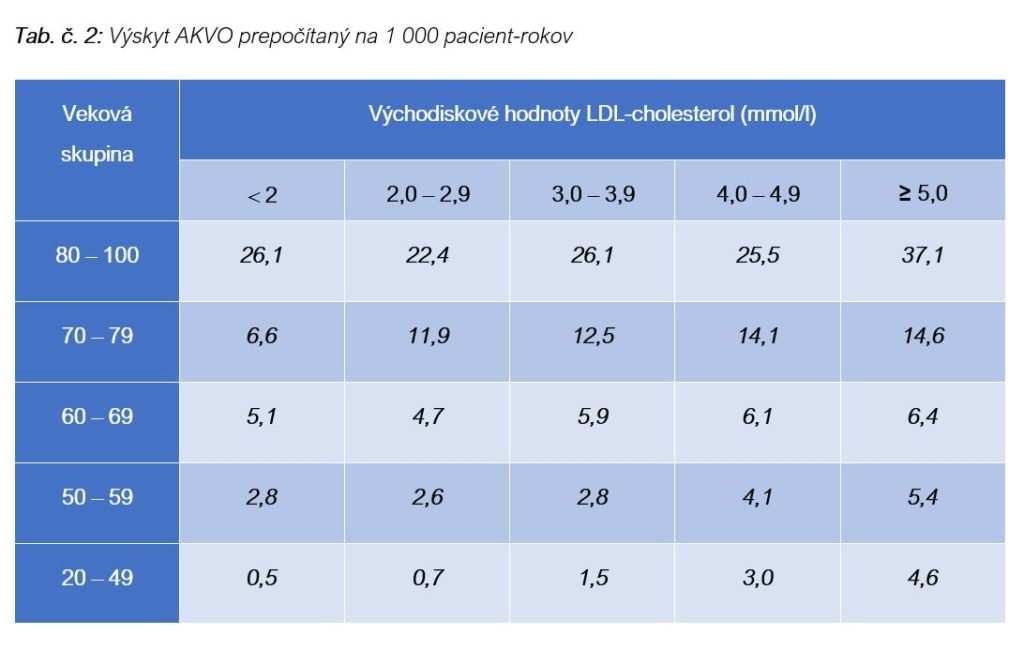
Odpoveď na uvedenú otázka dáva epidemiologická štúdia z Dánska Copenhagen General Population Study (CGPS). Autori analyzovali údaje 91 131 osôb vo veku 20 – 100 rokov, ktorí na začiatku sledovania nemali aterosklerotické kardiovaskulárne ochorenie (AKVO) alebo diabetes a neboli liečení statínmi. Nábor pacientov sa uskutočnil v časovom období november 2003 až február 2015 a sledovanie trvalo v priemere 7,7 ± 3,3 roka. Počas tohto obdobia dostalo 1 515 osôb infarkt myokardu a 3 389 osôb malo diagnostikované aterosklerotické kardiovaskulárne ochorenie. Výsledky ukázali, že riziko infarktu myokardu rastie s každým zvýšením LDL-cholesterolu o 1 mmol/l vo všetkých vekových skupinách, hlavne vo veku 70 – 100 rokov (Hazard Ratio HR = 1,34; 95 % CI = 1,27 – 1,41). Podobne bol zistený aj nárast rizika aterosklerotického kardiovaskulárneho ochorenia s každým zvýšením LDL-cholesterolu o 1 mmol/l vo všetkých vekových skupinách, a to opäť najvýraznejšie vo veku 70 – 100 rokov (Hazard Ratio HR = 1,16; 95 % CI =1,12 – 1,21), (Mortensen & Nordestgaard, 2020). Uvedená štúdia dokázala, že u ľudí vo veku 70 – 100 rokov predstavuje zvýšený LDL-cholesterol najvyššie absolútne riziko infarktu myokardu a aterosklerotického kardiovaskulárneho ochorenia a preventívne opatrenia na zníženie LDL-cholesterolu majú v tejto vekovej kategórii veľký prínos.

Copenhagen General Population Study (CGPS) ukázala, že najväčší úžitok zo znižovania LDL-cholesterolu budú mať osoby vo veku 70 – 100 rokov. Nárast rizika IM a AKVO s vekom je v súčasnosti na základe veľkého množstva štúdií všeobecne akceptovaný poznatok. Táto skutočnosť je dôležitá z pohľadu starnutia populácie. Uvedené zistenia podporujú koncept kumulatívnej záťaže LDL-cholesterolu počas života a progresívneho zvyšovania rizika AKVO (Raal & Mohamed, 2020). Tieto fakty sa významne dotýkajú aj Slovenska, kde k 31. 12. 2019 žilo 575 770 obyvateľov vo veku ≥ 70 rokov, čo predstavuje 10,5 % populácie v tom čase (NCZI, 2020).
2. nebol zistený štatisticky významný rozdiel medzi vekovými skupinami ≥ 75 rokov a < 75 rokov (RR = 0,85; 95 % CI = 0,78 – 0,92; pinterakcia= 0,37),
3. úžitok zo zníženia LDL-cholesterolu u starších pacientov sa prejavil v každej položke zloženého cieľa – kardiovaskulárna smrť (RR = 0,85; 95 % CI = 0,74 – 0,98), infarkt myokardu (RR = 0,80; 95 % CI = 0,71 – 0,87), cievna mozgová príhoda (RR = 0,73; 95 % CI = 0,61 – 0,87) a koronárna revaskularizácia (RR = 0,80; 95 % CI = 0,66 – 0,96) (Gencer et al., 2020).Podľa autorov metaanalýzy znižuje hypolipidemická liečba výskyt kardiovaskulárnych príhod rovnako účinne u seniorov ≥ 75 rokov, ako aj vo vekovej skupine < 75 rokov. Uvedené zistenia boli zapracované do medzinárodných odporúčaní o použití hypolipidemickej liečby vrátane použitia ezetimibu a PCSK9 inhibítorov u seniorov. Musíme si tiež uvedomiť, že vo vyspelých krajinách má osoba vo veku 75 rokov očakávané dožitie ešte minimálne ďalších 10 rokov (Gencer et al., 2020). Pretože absolútne riziko kardiovaskulárnych príhod rastie s vekom, účinná intervencia u seniorov môže znamenať aj výraznejšie zníženie výskytu kardiovaskulárnych príhod v absolútnych číslach v porovnaní s mladšími vekovými skupinami. Vyše 80 % fatálnych kardiovaskulárnych príhod pripadá na vekovú skupinu nad 65 rokov (Raal & Mohamed, 2020).
Zvláštna pozornosť sa venuje PCSK9 inhibítorom vzhľadom na ich postavenie v liečbe dyslipoproteinémií. Svojím účinkom na koncentráciu LDL-cholesterolu umožňujú prekročiť hranice liečby dané statínmi, resp. kombináciou statínov s ezetimibom. Výsledky z rôznych epidemiologických štúdií v Európe a Kanade ukazujú, že takmer 50 % pacientov, ktorí sú liečení statínmi v monoterapii, nedosahuje požadované cieľové hodnoty LDL-cholesterolu. Uvedená skutočnosť môže mať niekoľko príčin – nižšie dávkovanie statínov v dôsledku rizika objavenia sa nežiaducich účinkov, statínová rezistencia a/alebo nedostatočná adherencia pacientov k liečbe statínmi (Cokkinos et al., 2019). Podľa odporúčaní týkajúcich sa liečby dyslipoproteinémií pripravených European Society of Cardiology (ESC) a European Atherosclerosis Society (EAS) z roku 2019 vysoko intenzívna liečba statínmi môže viesť k zníženiu LDL-cholesterolu v monoterapii v priemere okolo 50 % a v kombinácii s ezetimibom okolo 65 %, liečba PCSK9 inhibítorom v monoterapii v priemere okolo 60 %, v kombinácii s vysoko intenzívnou liečbou statínmi v priemere okolo 75 % a v trojkombinácii s vysoko intenzívnou liečbou statínmi a ezetimibom až okolo 85 % (Mach et al., 2020).
Vzhľadom na možné zmeny vo farmakodynamike a farmakokinetike liekov s rastúcim vekom sa u nových liekov robia samostatné analýzy vo vyšších vekových skupinách. V tomto kontexte je cenná analýza štúdie ODYSSEY OUTCOMES, ktorá hodnotila pridanie PCSK9 inhibítora alirokumabu k intenzívnej liečbe statínmi u pacientov s nedávnym akútnym koronárnym syndrómom. Detaily štúdie sú popísané v literatúre (Schwartz et., 2018). Výsledky štúdie potvrdili konzistentné zníženie relatívneho rizika zloženého primárneho cieľa MACE (angl. Major Adverse Cardiovascular Event, úmrtie v dôsledku koronárnej choroby srdca, nefatálny infarkt myokardu, fatálna alebo nefatálna ischemická cievna mozgová príhoda, hospitalizácie v dôsledku nestabilnej angíny pectoris) a úmrtia zo všetkých príčin:
1. nebol zistený rozdiel u pacientov vo vekových skupinách ≥ 65 rokov a < 65 rokov v znížení rizika MACE (Hazard Ratio HR = 0,78; 95 % CI = 0,68 – 0,91 vs. 0,89; 0,80 – 1,00; pinterakcia= 0,19) a úmrtia zo všetkých príčin (HR = 0,77; 95 % CI = 0,62 – 0,95 vs. 0,94; 0,77 – 1,15; pinterakcia = 0,46), 2. rovnako aj pri porovnaní vekových skupín ≥ 75 rokov a < 75 rokov nebol zistený rozdiel v znížení rizika MACE (Hazard Ratio HR = 0,85; 95 % CI = 0,78 – 0,93 vs. 0,85; 0,64 – 1,13; pinterakcia = 0,19), 3. s rastúcim vekom narastá riziko MACE, ale tiež aj zníženie absolútneho rizika v liečbe s PCSK9 inhibítorom alirokumabom (Sinnaeve et al., 2020). Ukázalo sa, že s rastúcim vekom narastal úžitok liečby alirokumabom bez zvýšenia rizika spojeného s liečbou. Nebol zistený rozdiel vo výskyte nežiaducich účinkov medzi alirokumabom a placebom v jednotlivých vekových skupinách. Zníženie LDL-cholesterolu pomocou alirokumabu predstavuje významnú preventívnu intervenciu pre pacientov vo vyššom veku po akútnom koronárnom syndróme. (Sinnaeve et al., 2020). Literatúra- Cokkinos, D.V. et al. (2019): Arch. Cardiovasc. Dis., 112, 455—458
- Gencer, B. et al. (2020): Lancet, 396, 1637-1643
- Mach, F. et al. (2020): Eur. Heart J., 41, 111-188
- Mortensen, M.B., Nordestgaard, B.G. (2020): Lancet, 396, 1644–1652
- NCZI (2020): Zdravotnícka ročenka Slovenskej republiky 2019, Národné centrum zdravotníckych informácií, časť T1_2_1
- Raal, F.J., Mohamed, F. (2020): Lancet, 396, 1608-1609
- Schwartz, G.G. et al. (2018): New Eng. J. Med., 379, 2097-2107
- Sinnaeve, P.R. et al. (2020): Eur. Heart J., 41, 2248–2258



