Dyslipoproteinémia, starostlivosť o dospelého pacienta
1,2PhDr. Zuzana Gavalierová, MPH
2MUDr. Ahmadullah Fathi
1Predsedníčka Odbornej sekcie ambulantných sestier a pôrodných asistentiek SKSaPA
2Všeobecná ambulancia pre dospelých, Svit
Abstrakt
Intervencia v podobe edukácie sestrou pri dyslipoproteinémii (DLP) má nezastupiteľné miesto v celkovom manažmente dospelého pacienta. Základom je motivovať pacienta k liečbe, pri diétnych opatreniach znížiť príjem absolútneho množstva stravou prijatého tuku a zameniť ho za rastlinné tuky. Neoddeliteľnou súčasťou nefarmakologických opatrení je veku a zdravotnému stavu primeraná fyzická aktivita. Autori článku prezentujú starostlivosť o dospelého pacienta s DLP sestrou s možnosťou využitia edukačných listov.
Kľúčové slová: Dyslipoproteinémia. Dospelý pacient. Edukácia sestrou. Edukačné listy. Nefarmakologické opatrenia.
Problém: Predpokladáme, že nedostatočná preventívna starostlivosť, nedostatočná depistáž v rodinách s geneticky podmienenou DLP a nízka adherencia k liečbe dospelého pacienta s DLP sú hlavnými tézami, ktoré môžeme pomenovať ako problém.
Ciele: Definovať úlohy verejného zdravotníctva v prevencii aterogénnej DLP, vyhľadávať pacientov s DLP, zdôrazniť význam dostatočnej a účelnej liečby pri diagnostikovanom ochorení a eliminovať faktory negatívne ovplyvňujúce DLP formou individuálnej alebo skupinovej edukácie komunít, rodín či jednotlivca.
Úvod
Každý druhý človek v Slovenskej republike zomiera na kardiovaskulárne ochorenie, pričom sa odhaduje, že polovica kardiovaskulárnych úmrtí je v dôsledku aterosklerózy v rôznych lokalizáciách, najmä v koronárnom a cerebrovaskulárnom riečisku.1 DLP sú metabolické ochorenia charakterizované kvantitatívnymi a/alebo kvalitatívnymi zmenami lipidov a lipoproteínov v plazme, ktoré sú spôsobené poruchou ich syntézy a/alebo ich odbúravania. Predstavujú veľkú skupinu ochorení, ktoré sú jednými z najvýznamnejších rizikových faktorov rozvoja aterosklerózy (AS), čo je progresívne, zápalovo-degeneratívne ochorenie charakterizované vytvorením AS plátu, ktorý môže viesť až k ruptúre a tvorbe trombu s obturáciou lúmenu cievy.2
K hlavným rizikovým faktorom AS patrí práve DLP, artériová hypertenzia (AH), diabetes mellitus (DM) a fajčenie.1 V širokom spektre rizikových faktorov vzniku a rozvoja AS je DLP jedna z jej najzávažnejších príčin.1,3,4 Laboratórna diagnostika sa opiera o výsledky aspoň 2 odberov krvi po 12 – 14-hodinovom lačnení (povolená je voda a bezkalorické tekutiny) a rozmedzí 2 – 8 týždňov (diagnózu DLP je nutné urobiť na základe výsledku dvoch odberov aj vzhľadom na možnosť laboratórnej chyby, ktorá môže predstavovať odchýlku až 0,5 – 1,0 mmol/l).5 Požiadavkou je zachovanie dostatočného odstupu od akéhokoľvek interkurentného ochorenia, napríklad 3 týždne po prekonaní tonzilitídy a virózy, prípadne 3 mesiace po prekonaní infarktu myokardu alebo po operácii.5 Laboratórne vyšetrenie je síce veľmi dôležité, ale treba si uvedomiť, že diagnostika DLP nemá vychádzať len z laboratórnych hodnôt. Súčasťou diagnostiky musí byť komplexné vyšetrenie so znalosťou rodinnej a osobnej anamnézy, fyzikálne vyšetrenie (hmotnosť, výška, BMI, obvod pása, krvný tlak) a pátranie po prítomnosti primárnych aj sekundárnych prejavov DLP.5 Dlhodobo zvýšená hladina cholesterolu v krvi môže spôsobiť vážne zdravotné problémy. Cholesterol sa usádza na stenách tepien a znižuje ich priechodnosť. Výsledkom sú závažné zdravotné komplikácie ako srdcový infarkt, mozgová porážka, nedokrvenie dolných končatín, postihnutie obličiek či poruchy erekcie u mužov.2 Zvýšená koncentrácia triglyceridov je samostatným rizikovým faktorom ICHS pre mužov aj ženy bez ohľadu na ďalšie rizikové faktory.6 Zvýšený cholesterol je asociovaný so zvýšeným rizikom KV morbidity (AIM, ICHS), ako aj mortality a jeho znižovanie jasne vedie k zníženiu KV mortality.2
Varovné príznaky
Pri DLP nehrozí bezprostredne akútny stav, avšak z dlhodobého hľadiska môže byť pacient s aterogénnou DLP v budúcnosti ohrozený infarktom, cievnou mozgovou príhodou, ischemickou chorobou dolných končatín a pod. Preto je dôležité pacienta upozorniť na stavy vyžadujúce osobitnú pozornosť, väčšinou s potrebou konzultácie lekárom:
- plošná bolesť alebo nepríjemný tlakový pocit na hrudníku alebo v netypických lokalitách, v trvaní vyše 20 minút, môže sa zmierňovať a zase zosilniť. Nezmení sa pri zmene polohy tela. Dýchavica, (pocit nedostatku vzduchu), nevoľnosť, vracanie, úzkosť, ktorá pripomína panický záchvat bez príčiny, búšenie srdca7
- tlaková alebo pálivá bolesť na ľavej strane hrudníka alebo v strede hrudníka/za hrudnou kosťou, ktorá sa môže šíriť smerom do ľavého ramena, sánky alebo chrbta, sťažené dýchanie, napínanie na vracanie, vracanie, studený pot, únava, točenie hlavy, strata vedomia8
- porucha reči, ochrnutie končatín, pokles kútika,9 tŕpnutie polovice tela, vracanie, poruchy chôdze, dvojité videnie, poruchy vedomia,10 bolesť hlavy, napínanie na vracanie
- stavy bezvedomia,
- po rôzne dlhej dobe chôdze potreba zastať, keď bolesti odznejú a pacient môže po pár minútach pokračovať ďalej, slabosť dolných končatín, chladná končatina (najmä v porovnaní s druhostrannou), zmeny farby kože (sfarbenie domodra), strata ochlpenia, nechtov, nemožnosť nahmatať pulz alebo sťažené nahmatanie na postihnutej končatine, vredy na predkolení, erektilná dysfunkcia.11
Je potrebné pacienta alebo rodinu či podpornú osobu poučiť, aby v prípade pozorovania vyššie uvedených príznakov kontaktovali lekára.
Posúdenie
Zdravotný stav pacienta s DLP posudzujeme na základe získaných anamnestických údajov, samotným fyzikálnym vyšetrením, prítomnosťou či neprítomnosťou patologických znakov a príznakov. Posúdením stavu sa určí stratégia opatrení zameraných na zlepšenie zdravotného stavu pacienta a predchádzaniu komplikácií s výberom čo najvhodnejších postupov primerane individuálne veku a zdravotnému stavu.
V anamnéze sa zameriavame na:
- subjektívne ťažkosti, kompenzáciu samotného ochorenia, výskyt varovných príznakov
- rodinnú anamnézu, kde pátrame po výskyte úmrtí pokrvných príbuzných v mladom veku, výskyte infarktu, cievnej mozgovej príhody a pod.
- prítomnosť ďalších RF (AH, DM, nadhmotnosť/obezita, riziková konzumácia alkoholu, nedostatočná konzumácia ovocia a zeleniny, fajčenie tabaku, nedostatočná pohybová aktivita)
- farmakoterapiu (druh a dĺžka), výskyt nežiaducich účinkov liekov
- compliance a adherenciu k liečbe, postoj pacienta k svojmu ochoreniu a k liečbe
- dodržiavanie doterajších nefarmakologických opatrení (diéta a pohybová aktivita).
Pri celkovom vyšetrení sa posudzuje:
- celkový vzhľad, stav vedomia, emocionálny stav (nepokoj, podráždenosť, bolesť, depresia, úzkosť), stav výživy, držanie tela
- aspekcia kože – prítomnú xantomatózu, xanthelasma palpebrarum, šľachové, tuberózne, eruptívne alebo iné xantómy, arcus lipoides cornae,12,13 dystrofické zmeny na dolných končatinách2
- hodnotenie sebestačnosti, prítomnosť komorbidít, ktoré robia pacienta vulnerabilnejším, vek, prítomnosť osoby, na ktorú sa môže v prípade potreby pacient obrátiť
- hodnoty fyziologických funkcií – meranie TT, TK (v sede, v stoji – zhodnotenie ortostatickej hypotenzie), stanovenie saturácie artériovej krvi kyslíkom pulzným oxymetrom, počet dychov, pulzov
- meranie telesnej výšky, hmotnosti, výpočet body mass index (BMI), obvod pása meraný v stoji, v strede medzi dolným okrajom oblúka rebier – posledné rebro –a horným okrajom bedrovej kosti.2
Po vstupnom posúdení vyhodnotíme vedomosti pacienta v súvislosti s ochorením a stav jeho motivácie. Na základe zistených údajov sestra plánuje pacienta zaradiť do individuálnej alebo skupinovej edukácie, prípadne reedukácie. Počas procesu posudzovania sa dôraz kladie na to, aby kompetentný zdravotnícky pracovník vylúčil výskyt varovných príznakov bezprostredne životohrozujúcich stavov pacienta,14 ako napr. bolesť na hrudníku, dýchavicu, poruchy reči a pod.
Edukačná intervencia sestrou
Naliehavé volanie o pomoc pacienta s infarktom alebo cievnou mozgovou príhodou, keď je život v ohrození, je o tom, aby profesionálni záchranári prichádzali podľa možností čo najskôr a čo najrýchlejšie. „Pomoc musí prísť včas“, to ukazuje na relativitu času. Podobne by to malo platiť aj u pacienta s DLP. Ak sa pacientovi nedostane včasnej pomoci, následky by mohli byť v budúcnosti až život ohrozujúce.2 Súčasťou preventívnej prehliadky po 40. roku života je vyšetrenie lipidov. Po diagnostike ochorenia má nasledovať edukácia ohľadom zmeny životného štýlu, ktorá zahŕňa zmenu stravovacích návykov, redukciu hmotnosti, zvýšenie pohybovej aktivity, zanechať fajčenie a pod. V ambulancii sa edukácia uskutočňuje prevažne individuálnou formou, ktorá má byť prispôsobená aktuálnemu psychickému, emocionálnemu a motivačnému stavu pacienta.
Edukačné listy
Pri snahe motivovať pacienta k želanej zmene je dôležité objasniť nasledovné pojmy a zvýšiť tak vedomosti pacienta.
Pojmy
Cholesterol je životne dôležitý lipid zo skupiny sterolov nachádzajúci sa vo všetkých bunkách a krvi človeka. V ľudskom organizme sa ho nachádza cca 140 gramov. Je nevyhnutnou súčasťou bunkových membrán (90 %), nervových obalov, steroidných hormónov, žlčových kyselín (potrebných pre vstrebávanie tukov v čreve), prekurzorom vitamínu D. Do organizmu sa dostáva stravou alebo ho produkuje pečeň. Nakoľko sa nerozpúšťa vo vode, musí byť v krvi transportovaný pomocou „lodičiek –lipoproteínov (Lp)“ – Lp vysokej denzity (HDL) a Lp nízkej denzity (LDL). Na druhej strane je potrebné si uvedomiť, že cholesterol nachádzajúci sa v krvi je hlavným RF pre vznik a rozvoj AS s následným vznikom infarktu myokardu, náhlej cievnej mozgovej príhody, periférneho arteriálneho ochorenia dolných končatín.2
HDL-cholesterol (HDL-C) sa označuje ako „dobrý“, jeho hlavnou úlohou je odvádzať prebytočný cholesterol z krvného riečiska do pečene, odkiaľ sa dostáva do žlče a opúšťa telo. Pôsobí protizápalovo a antioxidačne. Vysoké hladiny sú asociované s nižšou úmrtnosťou na srdcovocievne ochorenia. HDL Lp prenášajú triacylglyceroly (TG) a cholesterol z tkanív naspäť do pečene, čím bránia upchávaniu ciev, a tým predstavujú protektívny (ochranný) faktor pred AS.2 Jeho koncentrácia je ovplyvnená geneticky a exogénnymi faktormi ako fyzická aktivita a malé množstvo alkoholu. Pozor, vyššia konzumácia alkoholu je sprevádzaná hypertriglycerinémiou so zvýšením aterogénneho rizika. Významnú úlohu zohráva aj pokles TG v kombinácii s poklesom hmotnosti. Medzi opatrenia upravujúce hladinu HDL-C patrí pestrá strava s dodržaním nasledovných pravidiel:
- žiadna potravina neobsahuje všetky, pre zdravie potrebné výživové zložky
- prvoradou podmienkou správnej výživy je pestrosť
- zdraviu prospešná strava musí obsahovať široký sortiment čerstvého ovocia, čerstvej zeleniny, obilnín, cereálií, strukovín, orechov, nízkotučných mliečnych výrobkov (kyslomliečnych a tvrdých syrov), nemastných rýb, chudej hydiny a chudého mäsa (vrátane bravčového)
- z ovocia sú najvhodnejšie dozreté druhy ovocia tmavozelenej, tmavomodrej, tmavočervenej, tmavooranžovej, sýtožltej farby. Mali by sa jesť na začiatku každého jedla päť až šesť krát denne v celkovom množstve 400 až 500 gramov
- nenahraditeľnou zložkou správnej výživy je kvalitná, dostatočne tvrdá pitná voda
v celkovom množstve aspoň dva litre, pri varení nepoužívať zmäkčovače pitnej vody.2
Okrem stravovacích návykov sa na zvyšovaní HDL-C podieľa aj pravidelná, minimálne 30-minútová (postupne sa predlžujúca na 60 minút) denná pohybová aktivita. K odporúčaným aktivitám patrí rýchla chôdza, bicyklovanie, plávanie s cieľom dosiahnuť 60 – 70 % maximálnej pulzovej frekvencie (orientačne 220 mínus vek). Obmedziť čas sedenia.2
LDL-cholesterol (LDL-C) je vo všeobecnosti považovaný za „zlý“ a predstavuje kritický RF pre rozvoj KV ochorení, nakoľko sa podieľa na vývoji AS a jej komplikácií. Pozostáva zo 7 subfrakcií, ktoré nemajú rovnakú výpovednú hodnotu. Frakcie LDL 1 a 2 majú väčší priemer a sú menej aterogénne ako frakcie LDL 3, 4, 5, 6, 7, ktoré majú menší priemer, majú nižšiu odolnosť voči oxidácii a práve ony sú silným a nezávislým prediktorom v procese AS.2
Lipoproteíny s nízkou hustotou sú odvodené od Lpp s veľmi nízkou hustotou (VLDL), čo sú častice bohaté na TG, pôsobením rôznych lipolytických enzýmov a sú syntetizované v pečeni. Lipoproteíny s nízkou hustotou z plazmy odstraňujú hlavne pečeňové parenchymálne bunky pomocou LDL špecifických receptorov. Väčšina cholesterolu prítomného v AS plátoch pochádza z LDL. Hodnota LDL-C je najúčinnejším klinickým prediktorom rizika koronárnej AS, a preto je aj liečba DLP zameraná hlavne na zníženie koncentrácií LDL-C, čím sa zlepšuje funkcia endotelu, zabraňuje sa a spomaľuje sa progresii AS a bráni sa ruptúre AS plátov.2
VLDL-cholesterol (VLDL-C) vzniká v pečeni, odkiaľ sa uvoľňuje do krvného obehu a transportuje hlavne TG na rozdiel od LDL-C, ktorý zase transportuje cholesterol. Zaraďuje sa medzi „zlé – škodlivé“ cholesteroly a podieľa sa na vzniku AS plátov v tepnách.2
Triglyceridy patria medzi jednoduché tuky. Sú to estery mastných kyselín s glycerolom. Predstavujú hlavný energetický zdroj pre organizmus. Prijímajú sa buď potravou (exogénne), alebo sa tvoria z cukrov a bielkovín (endogénne). Nepotrebné TG sú uskladnené v tukových bunkách vo forme kvapôčok, ktoré tieto bunky celé vypĺňajú. Patria medzi aterogénne súčasti krvi. Zníženie ich hladiny sa dosahuje pomocou dodržiavania správnej životosprávy s dodržiavaním pravidelnej fyzickej aktivity a úpravy stravy so zvýšením príjmu tzv. zdravých tukov, medzi ktoré zaraďujeme avokádo, olivový olej, semiačka a orechy.2
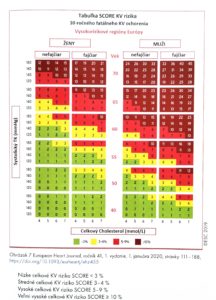
Tabuľka č.1: SCORE KV rizika. Upravené podľa (16)
Stratifikácia rizika
Celkové KV riziko znamená pravdepodobnosť rozvoja AS KV príhody v definovanom čase. Celkové KV riziko sa dá vyjadriť pomocou stratifikačného systému na odhad kardiovaskulárneho rizika. V Európe sa najčastejšie používa systém SCORE (Systematic COronary Risk Evaluation). Pomocou SCORE je možné odhadnúť absolútne 10-ročné riziko vzniku prvej fatálnej AS príhody u osôb, ktoré sú staršie ako 40 rokov. Na výpočet celkového KV rizika je potrebných 5 parametrov: vek, pohlavie, fajčiar/nefajčiar, systolický krvný tlak a hodnota celkového cholesterolu.2 U mladších osôb sa používa tabuľka relatívneho rizika, ktorá sa môže použiť na to, aby sa mladšej osobe s nízkym celkovým rizikom ukázalo, že v porovnaní s inými osobami príslušnej vekovej skupiny môže jej riziko niekoľkonásobne prevyšovať nevyhnutnú úroveň. Takto by sa mohli motivovať rozhodnutia vyhýbať sa fajčeniu, zdravo sa stravovať a cvičiť. Tiež to napomôže identifikovať osoby, ktoré sa môžu stať kandidátmi medikamentóznej liečby.15
Strava
Pestrou a vyváženou stravou je pre organizmus zabezpečený príjem živín ako sacharidy, tuky, bielkoviny, vitamíny a stopové prvky.2 Zmena stravovacích návykov v praxi znamená:
- zníženie kalorického príjmu s cieľom dosiahnuť 5 – 10 % pokles hmotnosti
- prijem tukov by mal predstavovať 25 – 30 % denného energetického príjmu s redukciou príjmu nasýtených mastných kyselín (MK) na < 7 % denného energetického príjmu a s preferenciou nenasýtených MK (ryby minimálne 2 x do týždňa), najviac omega-3-MK obsahuje úhor, losos, šproty, halibuty, slede a makrely, nenasýtené MK sú obsiahnuté aj vo vlašských a lieskových orechoch a mandliach
- denný príjem cholesterolu by mal byť menej ako 200 g
- príjem rozpustnej vlákniny by mal byť 10 – 25 g/deň a rastlinných stanolov a sterolov 2 g
- preferovať potraviny s vyšším obsahom prirodzených antioxidantov (ovocie, zelenina približne 400 g denne)
- znížiť príjem soli na 5 g/deň.2
U obéznych osôb s DLP je redukcia hmotnosti hlavným predpokladom úspechu. Odporúčané je dosiahnutie obvodu pásu u mužov < 102 cm a u žien < 88 cm. Päť- až desaťpercentná redukcia z iniciálnej hmotnosti ovplyvňuje nielen lipidové spektrum, ale aj ďalšie kardiometabolické rizikové faktory. Kľúčom k redukcii hmotnosti je dlhodobé zníženie kalorického príjmu a zvýšenie výdaja energie (denná pohybová aktivita). Optimálne je, ak fyzická aktivita (rýchla chôdza, bicyklovanie, plávanie) trvá aspoň 30 minút denne.2
Fajčenie je jedným z hlavných rizikových faktorov AS a jej kardiocerebrovaskulárnych komplikácií, ako aj PAO. Bývalé fajčenie má výrazný vplyv na pokles KV rizika, ako aj zvýšenie HDL-C.
Čaj a káva v bežných dávkach nemajú vplyv na koncentrácie lipidov a Lp. Zvýšená konzumácia kávy > 700 ml/deň vedie k elevácii koncentrácie celkového cholesterolu (zalievaná káva je rizikovejšia ako filtrovaná alebo prekvapkávaná).
Princípy diéty
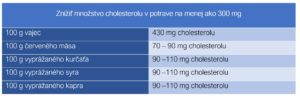
Preferovať by sa mali rastlinné bielkoviny. Znížiť príjem cholesterolu je možné konzumáciou mliečnych výrobkov s nízkym obsahom tukov (nízkotučné mlieko, jogurt, syry menej ako 30 % tuku v sušine), obmedzením konzumácie vajec, hlavne žĺtkov (vaječný žĺtok obsahuje asi 250 mg cholesterolu, na druhej strane však obsahuje lecitín, 3-W tuky). Na zreteli treba mať aj skutočnosť, že aj najchudšie mäso (bez viditeľného tuku) obsahuje tzv. skryté tuky. Najviac tukov obsahuje bravčové mäso (jedna porcia by nemala presahovať 90 g), hydina obsahuje menej tukov (porcia do 150 g) a ryby (porcia do 200 g).2
Celkový obsah tukov sa odporúča maximálne do 60 g/deň, pričom sa uprednostňujú nenasýtené MK a obmedzujú nasýtené a trans-MK. Preferujú sa rastlinné oleje, ale malé množstvo bravčového tuku môže byť vhodnejšie ako niektoré stužené nátierkové tuky, margaríny a rastlinné maslá (porcia do 30 g/deň).2
Tabuľka č.2: Modifikované odporúčania ESC k výžive. Upravené podľa (17)
Pri diéte u pacientov s hypertriacylglycerinémiou je potrebné znížiť konzumáciu nasýtených tukov, čím sa zníži aj príjem sacharidov, ktoré výrazne ovplyvňujú viscerálnu obezitu. Je potrebné si uvedomiť, že k sacharidom okrem škrobovín patrí aj ovocie, ovocné šťavy a sladené nápoje. Rovnako sa u týchto pacientov odporúča úplná abstinencia od alkoholu z dôvodu jeho energetickej hodnoty.2 Zvýšenie príjmu vlákniny o 7 –10 g denne je spojené s poklesom rizika ischemickej choroby srdca o 9 %, cievnej mozgovej porážky o 16 %, cukrovky o 6 %. Je potrebné do stravy zaradiť viac celozrnných potravín, napr. vo forme príloh ako pohánka, pšeno, bulgur, kuskus, krupoto a pod.17
Je potrebné sa vyhnúť stuženým tukom, margarínom, mnohým pekárenským výrobkom a zvýšenému príjmu masla, pretože zvyšujú hladinu celkového cholesterolu a znižujú hladinu HDL-cholesterolu.2
Pri úprave stravovania je dôležité pacientom v edukácii zdôrazňovať potrebu čítania obalov potravín, najmä obsah nasýtených MK. Napr. kým 100 g ovsených vločiek obsahuje 1 g nasýtených MK, niektoré müsli obsahujú v 100 g až 9 g nasýtených MK.2 Pravidelná fyzická aktivita okrem iného zlepšuje črevnú motilitu, priaznivo pôsobí na črevnú mikroflóru (mikrobiotu), predpokladá sa redukcia chronického subklinického zápalu prostredníctvom myokínov/cytokíny produkované myocytmi.2
Tabuľka č. 3: Množstvo cholesterolu v 100 g vybraných potravín. Upravené podľa (17)
Farmakologická liečba
Potrebu farmakologickej liečby posudzuje lekár a je zameraná na modifikáciu hladín aterogénnych lipidov a lipoproteínov s cieľom znížiť morbiditu a mortalitu.2
Záver
Výchovnovzdelávacie pôsobenie sestry pri takej dôležitej klinickej jednotke, akou je aterogénna DLP, je základom pre úspech liečby, pretože nemedikamentózna liečba je súčasťou komplexnej starostlivosti dospelého pacienta s DLP. „Sestry sú tiež zodpovedné za poučenie pacientov o prevencii a liečbe zdravotných stavov. Poskytovaním informácií sestry pomáhajú pacientom prevziať kontrolu nad ich zdravím“.18 Na úrovni primárnej, sekundárnej a terciárnej prevencie musíme nájsť snahu, aby prevencia bola na najlepšej ceste k udržateľnosti ochrany verejného zdravia. Aktívna participácia sestier v ambulanciách VLD v procese edukácie pri odvrátiteľných rizikách je dôležitou súčasťou manažmentu pri predchádzaní chronických a civilizačných ochorení obyvateľstva SR. Ich elimináciou sa predpokladá nižšia úmrtnosť na odvrátiteľné úmrtia.
Literatúra
- PELLA, D., MECHÍROVÁ, V. 2006. Terapia dyslipidémií. In: Mirossay L, Mojžiš J, et al. Základná farmakológia a farmakoterapia. Košice: Equilibria; 2006: 437–440.
- FATHI,A. a kol. 2020. Odvrátiteľné riziká chorôb obehovej sústavy, edukácia sestrou. Infodoktor.2020. s. 287 ISBN978-80-660-0-1
- FILIPOVÁ, S., et al. Aktualizácia Lipidového konsenzu – 2. Cardiol. 2006;15(6):313–316.5. Odporúčania pre optimálnu diagnostiku a liečbu dyslipoproteinémií u dospelých „Lipidový konsenzus – 2“. Interná med. 2003;3(1):10–18.
- PANEL OF EXPERTS. 2013 ACC/AHA Guideline on theTreat- ment of Blood Cholesterol to Reduce Atherosclerotic Cardio-vascular Risk in Adults a Report of the American College of Cardiology/American Heart Association TaskForce on Prac- tice Guidelines. Circulation. 2014;129[suppl 2]:S1–S45.
- FÁBRYOVÁ, Ľ. 2016. Aktuálne trendy v diagnostike sekundárnych dyslipoproteinémií.[online]. [cit. 2022-03-08]. Dostupné na internete: https://www.unilabs.sk/clanky-invitro/aktualne-trendy-v-diagnostike-sekundarnych-dyslipoproteinemii.
- HOKANSON, JE. AUSTIN,MA., Plasmatriglyceride level is a risk factor for cardiovascular disease independent of high-densitylipoprotein cholesterol level: a metaanalysis of population-based prospective studies. J Cardiovasc Risk 1996; 3: 213–219. Alebo [online]. [cit. 2022-03-08]. Dostupné na internete:https://www.internimedicina.cz/pdfs/int/2009/10/04.pdf).
- SLOVENSKÁ SPOLOČNOSŤ VŠEOBECNÉHO PRAKTICKÉHO LEKÁRSTVA. 2020. Infarkt myokardu vieme liečiť, príďte včas. [online]. [cit. 2022-03-12]. Dostupné na internete:https://ssvpl.sk/rady-lekara/infarkt-myokardu-vieme-liecit-pridte-vcas/.
- VÝCHODOSLOVENSKÝ ÚSTAV SRDCOVÝCH A CIEVNYCH CHORÔB. 2010. Infarkt myokardu (Srdcový infarkt).[online]. [cit. 2022-03-12]. Dostupné na internete:https://www.vusch.sk/ochorenia/infarkt-mykardu-srdcovy-infarkt/
- SLOVENSKÁ LEKÁRSKA SPOLOČNOSŤ. 2022. Slováci prichádzajú s cievnou príhodou k lekárovi neskoro. Pomôcť má kampaň „Čas je mozog!“. [online]. [cit. 2022-03-12]. Dostupné na internete:https://sls.sk/web/slovaci-prichadzaju-s-cievnou-prihodou-k-lekarovi-neskoro/
- TURČÁNI, P. NCMP – I. časť Ischemické CMP.[online]. [cit. 2022-03-12]. Dostupné na internete:https://www.fmed.uniba.sk/fileadmin/lf/sucasti/Klinicke_pracoviska/I.%20neurologicka%20klinika/Cerebrovaskularne_ochorenia_01.pdf
- VÝCHODOSLOVENSKÝ ÚSTAV SRDCOVÝCH A CIEVNYCH CHORÔB. 2010. Periférne artériové ochorenie (dolných končatín).[online]. [cit. 2022-03-12]. Dostupné na internete:https://www.vusch.sk/ochorenia/periferne-arteriove-ochorenie-dolnych-koncatin/
- GAVORNÍK,P., DUKÁT,A., GAŠPAR, Ľ. Manažment dyslipidémií – prítomnosť a budúcnosť. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory (2013). [online]. [cit. 2022-03-08]. Dostupné na internete: https://www.casopisvnitrnilekarstvi.cz/pdfs/vnl/2013/10/10.pdf
- RAŠLOVÁ, K., TKÁČ,I., FÁBRYOVÁ,Ľ. Racionálna liečba dyslipoproteinémií. Metodický list racionálnej farmakoterapie. 2005. HERBA. 36. 2005. 9(1) s.8
- GAVALIEROVÁ, Z., FATHI, A. 2021. COVID-19,edukácia dospelého pacienta. Infodoktor.2021. s. 144. ISBN 978-80-973660-1-8
- MINISTERSTVO ZDRAVOTNÍCTVA SLOVENSKEJ REPUBLIKY. Odborné usmernenie MZ SR na poskytovanie zdravotnej starostlivosti dospelým pacientom s dyslipidémiou v ambulantnej zdravotnej starostlivosti. Ročník 63 zo dňa 11.Decembra 2015 čiastka 14-30. [online].[cit. 2022-03-20]. Dostupné online: https://ssvpl.sk/wp-content/uploads/2019/08/vestnik-2015-14-30-dyslipidémia.pdf alebo https://www.health.gov.sk/?vestniky-mz-sr
- MACH,F.,BAIGENT,C.,CATAPANO,A.L.,KOSKINAS,K.C.,CASULA,M.,BADIMON,L., CHAPMAN,M.J.,DE BACKER,G.G., DELGATO,V.,FERENCE,B.A. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). European Heart Journal, Volume 41, Issue 1, 1 January 2020, Pages 111–188, . [online]. [cit. 2022-03-09]. Dostupné na internete: https://doi.org/10.1093/eurheartj/ehz455
- FARSKÝ, Š. 2017. Zásady stravovania z pohľadu kardiovaskulárnej prevencie a rehabilitácie. In Vask.med., 2017, 9(2):83-86. ISSN 1336-4790.
- ARKANSAS STATE UNIVERSITY. 2018. Úloha sestry vo vzdelávaní pacientov. [online]. [cit. 2022-03-09]. Dostupné na internete: https://degree.astate.edu/articles/nursing/nurses-role-patient-education.aspx.